Behandlung des Hüftgelenks
Das Internationale Zentrum für Orthopädie ist auf die Behandlung des Hüftgelenks spezialisiert. Die Hüfte verbindet das Becken mit dem Oberschenkel. Da die Hüfte ein Kugelgelenk ist, können die Beine sehr flexibel in alle Richtungen bewegt werden.
Klicken Sie auf die verschiedenen Erkrankungen, um zu erfahren, wie sich eine Hüftverletzung oder -erkrankung äußert. Auf welche Symptome sollten Sie achten und wann sollten Sie einen Facharzt aufsuchen? Erfahren Sie auch, welche Therapiemöglichkeiten es heute gibt und wie die Rehabilitation danach aussehen kann.
Hüftverletzungen und -erkrankungen
Coxarthrose (Gelenkverschleiß an der Hüfte)
Was genau ist eine Coxarthrose?
Unter einer Coxarthrose versteht man das allmähliche Schwinden des Gelenkknorpels (Gelenkverschleiß). Der Gelenkknorpel wird rissig und verliert an Substanz. Da es sich um einen über die Jahre schleichenden Prozess handelt, erkennt man die Coxarthrose nicht sofort. Erst mit den Jahren, wenn die Arthrose bereits fortgeschritten ist, treten Schmerzen und Bewegungseinschränkungen auf.
Auf welche Symptome muss man achten?
Oft macht sich eine Arthrose in der Hüfte durch Schmerzen nach längerem Sitzen oder Liegen bemerkbar. Diesen typischen Anlaufschwierigkeiten folgen auch Schmerzen nach längerer Belastung. Außerdem lässt sich das Bein nicht mehr richtig abspreizen bzw. rotieren. Muskelverspannungen sind aufgrund des geschädigten Kapsel-Band-Apparates ebenfalls deutliche Anzeichen für eine Coxarthrose.
Die meisten Betroffenen sind bereits 50 Jahre und älter. Oft sind körperliche Belastungen die Ursache für den Gelenkverschleiß, aber auch Unfälle oder Fehlbildungen (Dysplasie).
Wie lässt sich Arthrose an der Hüfte klinisch nachweisen?
Mithilfe von Beweglichkeitstests, Prüfung des Gangbildes, der Körperhaltung und durch Abtasten erhält der Hüftexperte bereits wichtige Erkenntnisse. Modernste Bildgebung wie Röntgenaufnahmen geben zudem Aufschluss über den Knorpelzustand. MRT liefert weitere Details zum Weichteilgewebe, den Bändern und Sehnen. Auf diese Weise lassen sich andere Erkrankungen ausschließen oder Flüßigkeitseinlagerungen nachweisen.
Kann man Coxarthrose konservativ behandeln?
Bei anfänglicher Arthrose lässt sich viel über die Anpassung des Lebensstils steuern. Eine gesündere Ernährung, mehr Sport und eine Gewichtsreduzierung können das Arthroserisiko senken.
Zu den konservativen Therapien zählen auch schmerz- und entzündungshemmende Medikamente, die physikalische Therapie (Muskelaufbau) und Injektionstherapie.
Wann muss operiert werden und welche Therapieformen gibt es?
Ist die Coxarthrose bereits fortgeschritten, das heißt, ist der Knorpel bereits massiv geschädigt, helfen oft nur noch operative Eingriffe. Mittels Hüftarthroskopie lassen sich die Gelenkknorpel direkt untersuchen. Auf diese Weise kann man feststellen, ob eine Knorpelzenntransplantation notwendig ist, eine Korrektur von Fehlstellungen (Osteotomie) oder eine Gelenkersatz (Hüft-TEP).
Selbstverständlich werden gelenkerhaltende Maßnahmen bevorzugt herangezogen. Welche die beste Therapie ist, muss im Einzelfall geprüft und mit dem Patienten besprochen werden.
Labrumschaden
Was ist das Besondere am Hüftgelenk und was passiert bei Störungen?
Das Hüftgelenk wird als Kugelgelenk durch die Hüftpfanne (Azetabulum) geführt und ermöglicht somit eine volle Bewegung in allen drei Ebenen. Störungen im Bereich des Hüftgelenkes können entweder durch Fehlstellungen im Bereich des Oberschenkelkopfes (Femurkopf) als auch an der Hüftpfanne (Azetabulum) entstehen und machen sich häufig durch belastungsabhängige Schmerzen bemerkbar.
In beiden Fällen kommt es zu einem mechanischen Problem durch ein Anschlagen des Kopf-Hals-Überganges des Schenkelhalses an den vorderen Pfannenrand, der dann sowohl die Gelenklippe (Labrum) als auch im Verlauf den Gelenkknorpel schädigen kann. Dieses führt in vielen Fällen vorzeitig zu einer Gelenkarthrose.
Warum ist eine umfangreiche Untersuchung durch den Facharzt so wichtig?
Neben dem Verschleiß des Hüftgelenkes (Arthrose) müssen vor allem andere Schädigungen und Erkrankungen weiterer gelenknaher Strukturen bedacht werden. Nicht selten findet sich nach einer eingehenden Untersuchung ein Schaden des Labrums (Gelenklippe).
Wozu dient das Labrum (Hüftgelenklippe)?
Das Labrum umschließt das Hüftgelenk und schützt den freien Knorpelrand des Hüftgelenkes. Neben einer Vergrößerung der Gelenkfläche hat das Labrum die Aufgabe, den Flüssigkeitsfilm (Synovia) im Gelenkspalt zu halten, um eine reibungsarme Bewegung zu ermöglichen, die einem vorzeitigen Verschleiß des Gelenkes entgegenwirkt. Kommt es aufgrund von Fehlstellungen zu wiederholten Schädigungen des Labrums, kann es zu Einrissen kommen, ähnlich dem Meniskusriss im Kniegelenk.
Warum sind z.B. Schmerzen in der Leiste (beim Sitzen) ernstzunehmen?
Diese machen sich aufgrund der nervalen Versorgung des Labrums durch Schmerzen bei Belastung oder bestimmten Bewegungen bemerkbar, die das Labrum reizen. Da die häufigsten Labrumschädigungen im anterioren (vorderen) Azetabulumbereich zu finden sind (62-92%), kann sich dieses bereits durch Schmerzen in der Leiste beim Sitzen während der täglichen Arbeit bemerkbar machen.

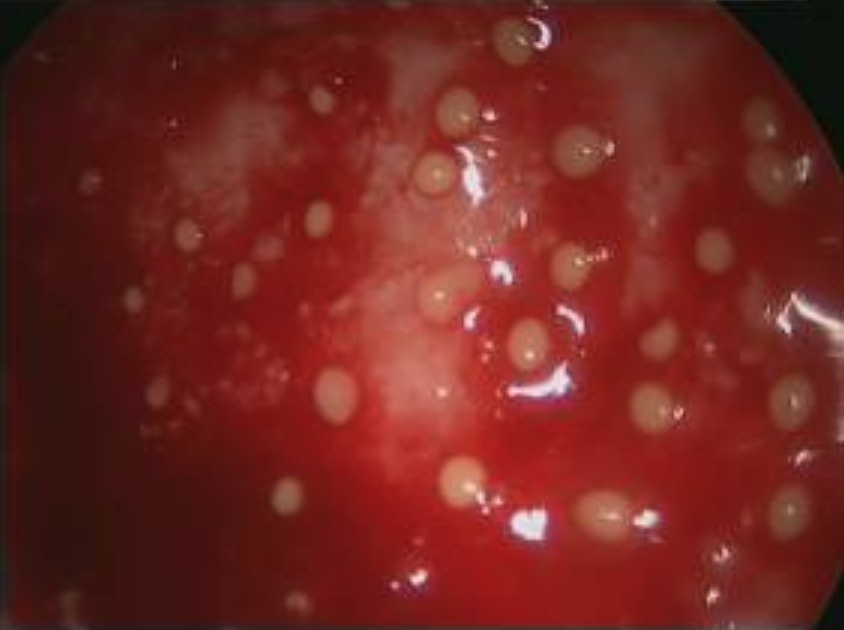
Abb.1: Degenerativer Labrumschaden am vorderen Pfannenrand (Azetabulum) (links), vom Pfannenrand abgelöstes Labrum (rechts).
Treten diese Schmerzen auf, liegt häufig ein mechanisches Problem vor, das neben der anfänglichen Schädigung des Labrums zu einer Ablösung mit Freilegung des Gelenkknorpels führen kann. Durch die vermehrten Scherkräfte auf den Knorpel kann es zu einer frühzeitigen Knorpelschädigung kommen, die dann zu einer Arthrose des Hüftgelenkes führt.

Abb.2: Abgelöster Gelenkknorpel vom Acetabulum bei einem ausgeprägten Labrumschaden mit Cam-Impingement.
Welche Untersuchungen werden vor Ort in der Klinik durchgeführt?
Neben der klinischen Untersuchung bei dem Verdacht auf eine Labrumschädigung sollte eine Kernspintomographie (MRT) des betroffenen Hüftgelenkes erfolgen, bei der zusätzlich ein Kontrastmittel in das Hüftgelenk gegeben wird (MR-Arthrographie). Diese Methodik hat eine sehr viel höhere Sensivität (92% gegenüber 62%) gegenüber der normalen Kernspintomographie beim Verdacht auf eine Labrumschädigung.
Konservativ oder operativ? Weshalb ist ein chirurgischer Eingriff sinnvoll?
Eine konservative Behandlung ist bei einer Labrumschädigung oft nicht erfolgsversprechend, so dass vielfach eine operative Behandlung durchgeführt werden sollte. Die Behandlung erfolgt bei einer Labrumschädigung ohne größere Fehlstellungen des Hüftgelenkes in aller Regel arthroskopisch, d.h. über zwei bis vier kleine Hautschnitte, über die man dann mittels kleiner Instrumente eine Behandlung durchführen kann. Abhängig von der Größe des Defektes und der Beschaffenheit des Labrums erfolgt eine Glättung mit Entfernung von degenerativen Labrumanteilen oder eine Rekonstruktion mit Naht des Labrums.
Wie lange dauert der Klinikaufenthalt und ab wann kann man das Gelenk wieder belasten?
Die Nachbehandlung nach der arthroskopischen Behandlung einer Labrumschädigung richtet sich nach dem Ausmaß der Schädigung und der durchgeführten operativen Therapie. In vielen Fällen kann direkt ab dem Tag nach dem operativen Eingriff eine schmerzangepasste Belastung mit entsprechenden physiotherapeutischen Behandlungen durchgeführt werden. Wurden während des Eingriffes zusätzliche Maßnahmen am Gelenkknorpel oder an knöchernen Strukturen durchgeführt, ist häufig eine Teilbelastung notwendig. Die Nachbehandlung ist jedoch vom individuellen Fall abhängig.
Was sagt die Wissenschaft dazu?
Die Ergebnisse von klinischen Studien zeigen, dass es in einer Vielzahl der Fälle zu einer deutlichen Beschwerdebesserung durch eine arthroskopische Therapie bei isolierten Labumschädigungen kommt. Byrd et al. konnten in einer klinischen Studie zeigen, dass bei 83% der behandelten Patienten gute bis exzellente Ergebnisse erzielt werden konnten. Ähnliche Ergebnisse konnten Streich et al., Nepple et al., Yamamoto et al. in ihrem Patientenkollektiv finden, bei den sie eine arthroskopische Behandlung von Labrumschäden durchgeführt haben.
Somit ist die arthroskopische Behandlung von Labrumschäden des Hüftgelenkes heutzutage die Methode der Wahl, die den betroffenen Patienten sehr gute Erfolgsaussichten auf eine Besserung gibt.
Hüftimpingement (FAI)
Was versteht man unter einem femoro-azetabulärem Impingement (FAI)?
Beim femoro-azetabulärem Impingement (FAI) handelt es sich um eine Erkrankung des Hüftgelenkes, bei dem es durch ein Anschlagen des Schenkelhalses am Pfannenrand zu Schmerzen kommt. Häufig finden sich knöcherne Anomalien am Übergang vom Femurkopf zum Schenkelhals (Nockenwellen-Impingement, Cam-Impingement) oder an der Gelenkpfanne (Beißzangen- oder Pincer-Impingement).
Wie kommt es dazu, was sind die Ursachen?
Mögliche Ursachen eines Cam-Impingements können knöcherne Anbauten (Bump) am Kopf-Schenkelhals-Übergang oder fehlverheilte Erkrankungen im Kinder und Jugendalter (z.B. M. Perthes, Epipyseolysis capitis femoris) sein Ursachen des Pincer-Impingements können angeboren (z.B. Retroversion der Pfanne, Protrusio acetabuli) oder erworben sein (z.B. degenerative Anbauten).
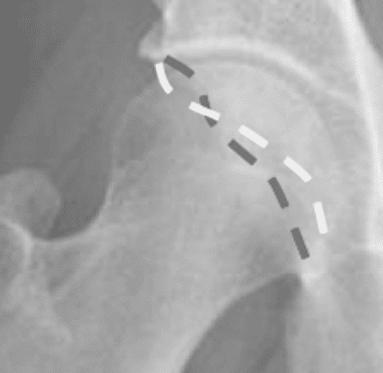
Abb.2: Typisches Pincer-Impingement mit Retroversion der Pfanne (weiß=vorderer Pfannenrand, grau=hinterer Pfannenrand).
Was genau ist so problematisch daran?
In beiden Fällen kommt es zu mechanischen Problem durch ein Anschlagen des Kopf-Hals-Überganges des Schenkelhalses an den vorderen Pfannenrand, der dann sowohl die Gelenklippe (Labrum) als auch im Verlauf den Gelenkknorpel schädigen kann. Dieses führt in vielen Fällen vorzeitig zu einer Gelenkarthrose.
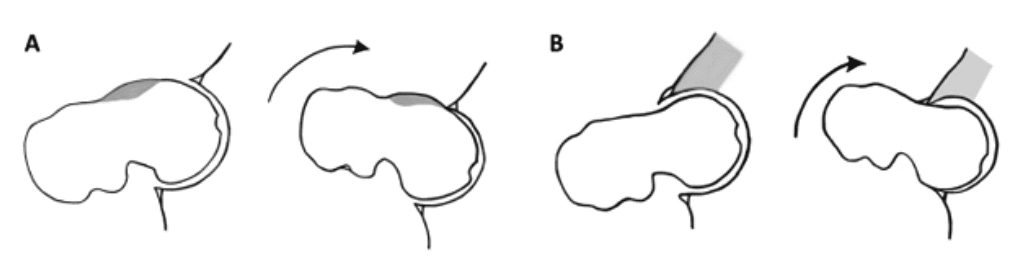
Abb.3: Beim Cam-Impingement (A) oder Pincer-Impingement (B) kommt es zu einem Anschlagen des Schenkelhalses an den Pfannenrand.
Und wie macht sich ein Impingement an der Hüfte bemerkbar?
Die betroffenen Patienten geben oft einen Schmerz in der Leiste an, der beispielsweise bei sitzenden Tätigkeiten oder beim Sport (z.B. Hürdenläufer, Volleyball) auftreten kann. Klassischerweise kommt es bei diesem Erkrankungsbild durch die knöcherne Pathologie zu keiner Besserung durch konservativen Behandlungsmaßnahmen, so dass die betroffenen Patienten vielfach von frustranen krankengymnastischen und physiotherapeutischen Behandlungen berichten.
Wie diagnostiziert man einen FAI?
Bei der Diagnostik eines sogenannten femoro-azetabulären Impingements (FAI) spielt sowohl die klinische als auch die weiterführende Diagnostik eine richtungsweisende Rolle.
Auffällig bei den betroffenen Patienten ist, dass vor allem bei Beugung des Hüftgelenkes mit gleichzeitiger Innenrotation und Anspreizen des Beines vermehrt Schmerzen auftreten (vorderer Impingement-Test). Dabei wird der Kopf-Schenkelhals-Übergang an den vorderen Pfannenrand gedrückt. Bei Fehlstellungen in diesem Bereich ist eine volle und ungestörte Bewegung des Hüftgelenkes nicht möglich. Ebenfalls kann man bei dieser Untersuchung Hinweise auf eine mögliche Mitschädigung des Labrums erhalten.
Inwiefern helfen bildgebende Verfahrentechniken?
Konventionelle Röntgenbilder des betroffenen Gelenkes geben einen Hinweis auf knöcherne Fehlstellungen. Heutzutage ist die Kernspintomographie (MRT) mit Injektion eines Kontrastmittels in das Gelenk (MR-Arthrographie) eine wichtige Zusatzuntersuchung, die weitere Pathologien und mögliche Folgeschäden vor einer Operation erfassen können, so dass die Art des operativen Eingriffes exakt geplant werden kann.
Wie wird ein FAI operativ behandelt?
Bei der Therapie des femoro-azetabulären Impingements stehen überwiegend arthroskopische Therapienverfahren im Vordergrund. Diese ermöglichen mittels 2-4 kleiner Hautschnitte und speziellen Instrumenten, die knöchernen Anbauten zu entfernen, damit das Hüftgelenk in allen 3 Ebenen weiterhin eine volle Bewegung ausüben kann, ohne das es dabei zu mechanischen Problemen und Schmerzen kommt.

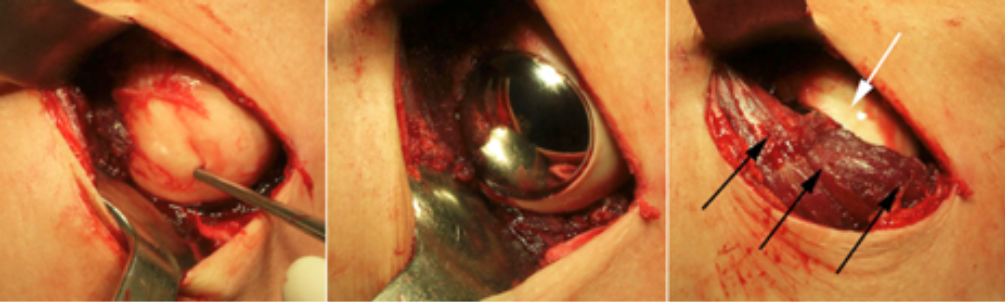
Abb.4: Arthroskopische Entfernung eines Cam-Impingements mit Neukonturierung des Kopf-Hals-Übergangs.
Wann kommt die minimal-invasive Chirurgie zum Einsatz?
Ausgedehntere, nach dorsal reichende knöcherne Pathologien erfordern teilweise ein minimal-invasives offenes Vorgehen (MIS, Schlüsselloch-Technik), da einige Pathologie nur sehr schwierig mittels eines arthroskopischen Vorgehens behandelt werden können. Einige spezielle Fälle erfordert mitunter eine Luxation des Hüftgelenks, um eine adäquate Behandlung durchzuführen.
Man wie vielen Tagen Klinikaufenthalt muss man rechnen?
Die Dauer des stationären Aufenthaltes richtet sich hierbei nach der Art des operativen Vorgehens und kann von drei bis vier Tage bis zu einer Woche dauern. Ebenso richtet sich die Mobilisation und Aktivität nach dem Eingriff nach der Ausdehnung des Eingriffes, so dass jeder Patienten ein individuelles krankengymnastisches und physiotherapeutisches Übungsprogramm für die ambulante Weiterbehandlung erhält.
Lesen Sie auch “Behandlung des femoro-azetabulären Hüft-Impingements (FAI)” im ATOS News Magazin Aufgabe 31/2018 von Prof. Thorey:
Knorpelschaden
Knorpelschaden an der Hüfte. Wie macht er sich bemerkbar?
Mit zunehmendem Alter nimmt die Qualität des Gelenkknorpels am Hüftgelenk durch degenerative Prozesse ab. Die Beschwerden äußern sich klassischerweise in der Anfangsphase durch belastungsabhängige Schmerzen, die vorwiegend nach längerer Belastung auftreten.
Welche klinischen Untersuchungen werden durchgefürt?
Die Anamnese und klinische Untersuchung werden unterstützt durch die bildgebende Diagnostik mittel Röntgenaufnahmen und MRT.
Muss ein Knorpelschaden an der Hüfte operiert werden?
In diesem Stadium stehen eine Fülle konservativer Therapiemöglichkeiten zur Verfügung, die u.a. eine ausgewogene Ernährung, spezielle sportliche Aktivitäten und abgestimmte medikamentöse Behandlungen beinhalten.
Ab wann ist ein Knorpelschaden nur noch operativ behandelbar?
Bei zunehmenden Beschwerden, die die patientenindividuelle Lebensqualität beeinträchtigen (Ruheschmerzen, Nachtschmerzen, etc.), sind weiterführende operative Therapiemaßnahmen indiziert.
Welche Therapiemöglichkeiten gibt es?
Abhängig von der Ausdehnung des Knorpelschadens bieten sich verschiedene operative Behandlungsmöglichkeiten an. Bei tiefen Defekten, die lokalisiert den Gelenkknorpel pfannenseitig oder am Femurkopf betreffen, wird vielfach eine Mikrofrakturierung durchgeführt, bei dem geschädigten Knorpel entfernt und der darunter befindliche Knochen eröffnet wird. Die aus dem Knochen austretende Blut und Stammzelle bilden dann im Verlauf einen Ersatzknorpel in dem ehemaligen Defekt, der eine erneute Belastung des Gelenkes ermöglicht. Vielfach werden bei einer Mikrofrakturierung die Defekte mit einer Kollagenmembran gedeckt (AMIC, Matrix Assoziierte Chondroneogenese), die ein Wegschwemmen der eingewanderten Blutzellen und Stammzellen verhindert.

Abb.1: AMIC-Behandlung eines Knorpeldefektes an der Hüftpfanne (*ChondroGide, die auf dem Defekt liegt).
Was genau ist eine Autologe Chondrocyten Transplantation – kurz ACT?
Eine vielversprechende Methodik zur Behandlung von lokal umschriebenen Knorpeldefekten ist die arthroskopische ACT (Autologe Chondrocyten Transplantation), bei der bei einem ersten operativen Eingriff die körpereigenen Knorpelzellen (Chondrozyten) arthroskopisch entnommen werden.
In einem aufwendigen Verfahren werden dann die Knorpelzellen über eine definierte Zeit angezüchtet und 3-dimensionale Kügelchen (Sphäroide) hergestellt, die etwa 200.000 Knorpelzellen enthalten und einen Durchmesser von 0,5-0,7 mm haben. Diese werden dann in einem zweiten operativen Eingriff in den Knorpeldefekt eingebracht. Auf dieser Seite finden Sie noch mehr Informationen dazu.
Eine weitere Besonderheit dieses Verfahren ist, dass die Vermehrung der Knorpelzellen und die Herstellung der Sphäroide ausschließlich mit patienteneigenen Blutserum durchgeführt wird. Dadurch werden Fremdreaktionen oder Nebenwirkungen vermieden.
Bei diesem Verfahren sollte im Vorfeld die Kostenübernahme durch den Kostenträger abgeklärt werden.
Nach der Behandlung eines Knorpelschadens – was ist zu tun?
Unter der Bewegungsbehandlung bildet sich ein Knorpelregenerat aus. Eine passive Bewegung mit Motorschiene (CPM) sollte für mindestens vier bis sechs Stunden täglich über einen Zeitraum von vier Wochen durchgeführt werden.
Wenn Bewegung sinnvoll ist, welcher Sport ist dann geeignet?
Eine komplette Entlastung des operierten Beines erscheint nicht sinnvoll und gestaltet sich beim Hüftgelenk sehr schwierig, da bereits beim Sitzen eine volle Belastung des Gelenkes erreicht wird. Ergometer (Fahrradfahren ohne großen Widerstand) sollte als “Knorpelmassage” regelmäßig durchgeführt werden. Der Patient sollte Sportarten mit Belastung wie z.B. Joggen und Impact-Sport frühestens nach etwa neun bis zwölf Monate durchführen.
Es erscheint sinnvoll, Glucosamin und Chondroitinsulfat für die ersten zwölf Monate nach der Operation oral zu verabreichen oder direkt in das Hüftgelenk zu injizieren.
Hüftdysplasie
Im Bereich der Hüfte wird in diesem Zusammenhang oft von einer Hüftdysplasie gesprochen. Der Begriff Hüftdysplasie umschreibt eine Fehlentwicklung des Hüftgelenkes, die angeboren oder entwicklungsbedingt auftreten kann. Vielfach findet sich jedoch die Fehlanlage des Acetabulums (Hüftpfanne) beim Neugeborenen, die den Hüftkopf nicht genügend überdeckt.
Was passiert, wenn eine vermiderte Überdachung des Hüftkopfes vorliegt?
Es kann es durch eine vermehrte Druckbelastung auf die reduzierte Pfannenfläche zu einer vorzeitigen Abnutzung des Gelenkknorpels kommen, die mitunter in jungen Jahren in einen Ersatz des Gelenkes mit einer Endoprothese erfordert. In ausgeprägten Fällen kann auch eine Hüftgelenkluxation vorliegen, bei der sich der Hüftkopf nicht in der Hüftpfanne befindet und über die Jahre hinweg eine Ersatzpfanne am Beckenrand (Sekundärepfanne) bildet.
Wie bemerkt man eine Hüftdysplasie und wie hilft eine Osteotomie dabei?
Sie äußert sich erst durch belastungsabhängige Schmerzen in dem betroffenen Gelenk.
Im Frühstadium mit nur geringer Schädigung des Gelenkknorpels gibt es die Möglichkeiten, durch 3D-Beckenkorrekturen diese Fehlstellung zu korrigieren, um ein Fortschreiten des Verschleißes zu verhindern.
Hier bietet die peri-acetabuläre Beckenosteotomie (PAO) die Möglichkeit, eine Hüftdysplasie zu behandeln. Mit dieser Technik wird das Acetabulum mit dem umgebenen Knochen aus dem Beckenverbund gelöst und in der korrigierten Stellung fixiert, so dass anschließend eine normale bzw. physiologische Überdachung des Hüftkopfes durch die Hüftpfanne erreicht wird.

Abb. 1: Hüftdysplasie mit verminderter Überdachung des Hüftkopfes durch die Hüftpfanne (CE-Winkel 21°)

Abb. 2: Hüftdysplasie mit einer verminderten Überdachung des Hüftkopfes. Nach peri-acetabulärer Beckenosteotomie (PAO) konnte eine adäquate Überdachung erreicht werden
Was tun bei gleichzeitiger Fehlstellung des Schenkelhalses?
Auch hier kann eine Korrektur vorgenommen werden (z.B. DVO – Derotation-Varisation-Ostetotomie), um eine bestmögliche Stellung des Hüftkopfes in der Pfanne zu ermöglichen. Richtungsweisend bei der Diagnostik sind in aller Regel die Röntgenaufnahmen des Beckens, die vielfach durch eine Kernspintomographie (MRT) der betroffenen Hüfte ergänzt wird.
Wie sieht die Nachsorge aus?
Die Mobilisation nach dem korrigierenden Beckeneingriff erfolgt in aller Regel mit einer Teilbelastung des betroffenen Gelenkes für mindestens 6-9 Wochen mit einem anschließenden zügigen Belastungsaufbau. Wichtig ist ebenfalls eine Weiterbetreuung durch erfahrene Physiotherapeuten, um ein gutes Ergebnis nach diesem komplexen Eingriff zu erreichen.
Weitere Therapiemöglichkeiten
Minimal-invasive Behandlung
In den letzten Jahren hat das Bewusstsein bezüglich muskelschonender und gelenkerhaltenen Techniken in der Orthopädie deutlich zugenommen. Hauptsächlich liegt das an dem jüngeren Patientenkollektiv und dem höheren Aktivitätsgrad der Patienten, die nach einem operativen Eingriff möglichst zügig in ihr normales berufliches Umfeld zurück und ihre Freizeitaktivitäten ausüben möchten. Muskelschonende Verfahren bieten hierbei die Möglichkeit, die Lebensqualität der Patienten durch eine schnelle postoperative Mobilisation und Aktivitätssteigerung wieder herzustellen.
Wie wird die minimal-invasive Chirurgie im Bereich des Hüftgelenks angewendet?
Bei der operativen Hüftbehandlung wird dabei eine angepasste Hautinzision gewählt, die eine Zugang zum Hüftgelenk ermöglicht, ohne Muskulatur zu schädigen.
Bei der Hüft-Arthroskopie wird dieses über 2-4 kleine Hautinzision erreicht werden, die eine Behandlung vieler Gelenkpathologien mittels angepasster Instrumente ermöglichen (siehe Spezielle Hüftchirurgie/Arthroskopie). Damit ist es möglich, knöcherne Überstände (Impingement-Behandlung), Labrum-Schäden, Entzündungen der Gelenkinnenhaut (Synovialitis), Entfernung freier Gelenkkörper und Knorpeltherapien durchzuführen.
Was erfordern ausgedehnte Pathologien?
Sie erfordern für eine adäquate Behandlung mitunter eine kurze Hautinzision. Hierbei kann arthroskopisch assistiert vorgegangen werden, um das Weichteiltrauma durch die Operation möglichst gering zu halten. Somit ist es auch möglich, lokal umschriebene Knorpelschäden mit einer kleinen Überkronung (HemiCap) zu versehen, so dass noch kein vollständiger Gelenkersatz durchgeführt werden muss. Durch diese minimalinvasiven Behandlungen kann eine frühzeitige Mobilisation des Patienten und eine schnelle Rückkehr in den normalen Alltag erfolge.
Arthroskopische Behandlung
Was ist Arthroskopie und warum wird sie nur von wenigen Orthopäden durchgeführt?
Die Arthroskopie des Hüftgelenkes hat sich in den letzten Jahren immer mehr bei der Behandlung von Hüfterkrankungen durchgesetzt. Dieses Verfahren hat sich erst in den letzten Jahrzent deutlich bezüglich der Zugangs- und Operationstechniken weiterentwickelt, so dass mittlweile durch spezielle Instrumente die Behandlung von Erkrankungen im und um das Gelenk herum möglich sind. Dennoch wird dieses Verfahren nur von wenigen Orthopäden in Deutschland durchgeführt, da diese Art der Operation der aufwendig und komplex ist.
Welche Vorteile hat eine Arthroskopie am Hüftgelenk?
Vorteil dieser minimal-invasiven Technik sind die Schonung der muskulären Strukturen um das Hüftgelenk, die bei einer offenen Operation in mitleidenschaft gezogen werden. Ebenfalls bestehen nach der Operation deutlich weniger Hüft- und Leistenschmerzen, so dass eine schnelle Rehabilitation möglich ist.
Was sind typische Indikationen zur Arthroskopie?
Typische Indikationen zur Arthroskopie des Hüftgelenkes betreffen Erkrankungen des Labrums (Gelenklippe der Hüftpfanne), das femoro-azetabuläre Impingement (FAI), Knorpelschäden des Hüftgelenkes mit Knorpelverfahren (Knorpelzelltransplantation, AMIC-Prozedur, Mikrofrakturierung, etc.) und des das Hüftgelenk umgebenen Strukturen (Sehnen, Schleimbeutel). Die Beschwerden äußern sich teilweise bereits beim Sitzen im Auto oder während der Arbeit durch Leistenschmerzen oder treten bei sportlicher Aktivität auf.
Welche klinischen Untersuchungen müssen im Vorfeld stattfinden?
Zur genauen Untersuchung gehört neben der klinischen Untersuchung ebenfalls eine spezielle Bildgebung (Röntgenaufnahmen, Kernspintomographie/MRT mit Kontrastmittel), um die Ursache der Beschwerden zu bestimmen. Nur dadurch ist es möglich, den operativen Eingriff exakt zu planen und durchzuführen.
Welche Vorteile hat Arthroskopie während der OP?
Bei einer Hüftarthroskopie kann während der Operation sowohl der innere Anteil (zentrales Kompartiment) als auch der äußere Anteil des Gelenkes (peripheres Kompartiment) dargestellt und gleichzeitig Erkrankungen in diesen Bereich therapiert werden. Ebenfalls können Strukturen um das Hüftgelenk herum behandelt werden (Schleimbeutel-Entzündungen, Sehnen-Pathologien). Während der Operation wird das Hüftgelenk unter Narkose vorsichtig erweitert, so dass mittels Röntgenkontrolle vorsichtig in das Gelenk eingegangen werden kann. Mit Hilfe der Kamera und unterschiedlicher Instrumente können dann die Erkrankungen behandelt werden.
Abhängig von der durchgeführten Operation wird für jeden Patienten ein individueller Nachbehandlungsplan erarbeitet, der dem Patienten und dem weiterbehandelnden Physiotherapeuten mitgegeben wird. Somit ist eine standardisierte und patienten-spezifische Nachbehandlung unabhängig vom Wohnort gewährleistet.
Endoprothetik
Wann sollte man über einen endoprothetischen Ersatz nachdenken?
Besteht eine Arthrose des Hüftgelenkes mit einer Schädigung des Gelenkknorpels, führt das häufig zu Schmerzen, die bei Belastung oder in Ruhe auftreten und die die Lebensqualität stark einschränken. Sind keine knorpelerhaltenen Maßnahmen mehr möglich (Injektionsbehandlungen, Arthroskopie, etc.), sollte ein endoprothetischer Ersatz des Hüftgelenkes in Erwägung gezogen werden.

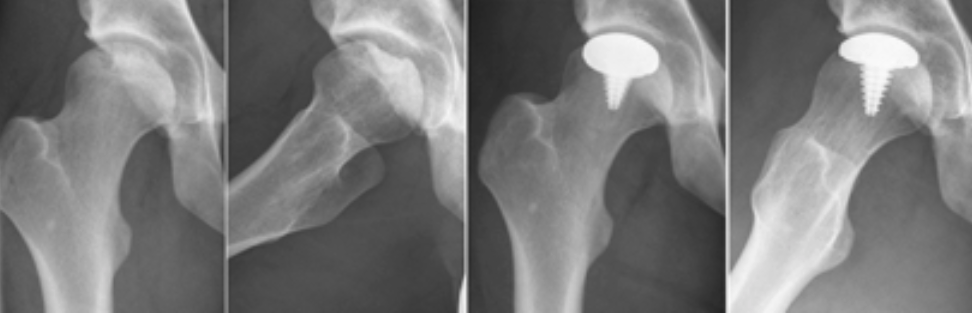
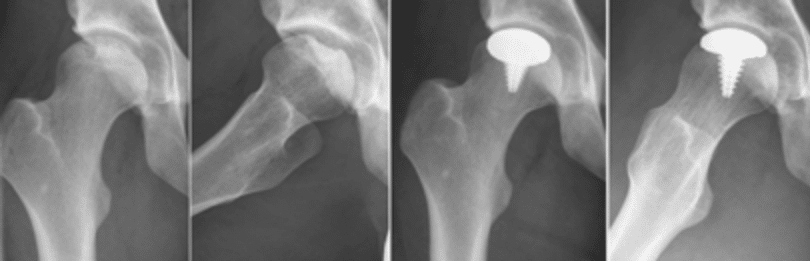
Abb.1: Typische Arthrose mit Verlust des Knorpels und Gelenkspaltes (links) Postoperative Bilder nach Hüftprothesenversorgung (mittig, rechts).
Welche operativen Verfahren gibt es?
Aktuell gibt es verschiedene operative Verfahren, beide Gelenkpartner zu ersetzen und eine Schmerzfreiheit und Wiederherstellung der reduzierten Lebensqualität herbei zu führen.Die Hüftendoprothetik ist ein bereits seit Jahren etabliertes Verfahren, um eine fortgeschrittene Hüftgelenkarthrose zu behandeln. Seit Jahren werden unzementierte und zementiert Hüftendoprothesen mit sehr gutem Erfolg implantiert, die eine 15-20 jährige Haltbarkeit erwarten lassen, bis ggf. eine Wechseloperation notwendig ist.
Was wurde zusätzlich in den letzten Jahren an Methoden etabliert?
In den letzten Jahren haben sich alternative Behandlungskonzepte entwickelt, so dass viele Hüftarthrosen mit knochensparenden Implantaten versorgt werden können. Diese können vielfach über einen minimal-invasiven anterioren/vorderen (AMIS, DAA) oder antero-lateralen Zugang (Schlüssellochtechnik) implantiert werden, so dass die postoperative Mobilisation sehr viel zügiger von statten gehen kann.
Was sind Kurzschaftprothesen?
Bei knochensparenden Implantaten handelt es sich um Kurzschaftprothesen, die im Vergleich zu den herkömmlichen Endoprothesen eine geringere Knochenresektion erfordern. Diese knochensparenden Implantate ermöglichen bei zukünftigen Wechseloperationen vielfach die Implantation eines herkömmlichen Implantates, so dass man diese Endoprothesentypen als “Prothese vor der Prothese” ansehen kann.

Abb.2: Möglichkeiten der modernen operativen Versorgung einer Hüftarthrose (links) und zwei Kurzschaftprothesen (mittig, rechts).
Warum wurde in den letzten Jahren von der Implantation einer Oberflächenersatzprothese abgeraten?
Man vermutete, dass es in vielen Fällen zu starkem Abrieb durch die Metall-Metall Gleitpaarung mit Bildung von Metallosen, Pseudotumoren, Hypersensibilitäten und neurologischen Problemen kam. Daher sollten betroffenen Patienten dringend eine Kontrolle der Metallionen Serum Konzentration und weitere Untersuchungen durchführen lassen, die schwerwiegende Komplikationen frühzeitig erkennen. Wir führen in unserem Zentrum eine derartige Screening-Untersuchung bei betroffenen Patienten durch.
Was geschieht nach der OP?
Die Patienten werden nach der Versorgung mit einer Endoprothese direkt nach dem operativen Eingriff mit einer Vollbelastung des betroffenen Gelenkes mobilisiert und nach wenigen Tagen in die Weiterbehandlung entlassen. Diese geschieht seit einiger Zeit bei vielen Patienten mit einem Fast Recovery, Rapid Recovery bzw. Fast Track Verfahren, so dass durch eine schnelle Rückkehr zur normalen Aktivität erreicht werden kann. Ebenfalls kann dadurch der Krankenhausaufenthalt auf wenige Tage reduziert werden.
Wann empfielt sich eine Teilprothese?
In speziellen Fällen mit umschriebenen Knorpeldefekten des Hüftkopfes kann heutzutage eine Teilüberkronung mit einer HemiCAP durchgeführt werden, die nur den betroffenen Defekt deckt und anschließend wieder eine volle Aktivität erlaubt.
Was sind die Voraussetzungen und welche operativen Techniken werden angewendet?
Voraussetzung für einen solchen Eingriff ist eine genaue Diagnostik mittels Röntgen und MRT, so dass die Ausmaße des Knorpelschaden beurteilt werden können. Diese können ebenfalls über minimal-invasive Techniken implantiert werden, so dass die Patienten nach wenigen Tage wieder aus der stationären Behandlung entlassen werden können.
Die Patienten werden nach der Versorgung mit einer Teilprothese direkt nach dem operativen Eingriff mit einer Vollbelastung des betroffenen Gelenkes mobilisiert und nach wenigen Tagen in die Weiterbehandlung entlassen.
Mehr Infos hier:
MAKO Robotics
Was ist MAKO Robotics?
„Auf den Millimeter genau“ – das ist vor allem in der Gelenkchirurgie wichtig, wenn an feingeliedrigen Partien, wie dem Hüft- oder Kniegelenk operiert werden muss. Der Eingriff an derart komplexen Gelenkstrukturen, wo Knochen eng an Sehnen, an Bändern und Nerven liegen, fordert äußerste Präzision. Deshalb setzen wir in der Hüftchirurgie auf die Unterstützung modernster Technologie. Zu den fortschrittlichsten zählt die sogenannte Mako SmartRoboticsTM®. Mehr Infos zur Methodik und den Vorteilen finden Sie auf dieser Seite.
Wechsel einer Prothese (Revision)
Wann kommt es zu einem Prothesenwechsel?
Aufgrund der Vielzahl der in den letzten Jahrzehnten implantierten Hüftprothesen nimmt die Anzahl an Wechseloperation aufgrund von Prothesenlockerung stetig zu. Diese können durch lange Standzeiten der Prothesen entstehen oder andere Ursachen haben. In vielen Fällen wird nach einer Standzeit von 15-20 Jahren keine Ursache einer Lockerung gefunden, so dass man von einer aseptischen Lockerung spricht. Eine mögliche Ursache einer frühzeitigen Prothesenlockerung ist die Lockerung durch Abriebpartikel des Polyethylen Kunststoffes vieler Hüftpfannen, die zu einem Abbau des Knochens im Bereich des Schaftes oder der Pfannen führen können. In seltenen Fällen liegt eine septische Lockerung durch eine bakterielle Besiedlung vor, die sich bereits frühzeitig nach der Implantation als Frühinfekt zeigen kann. Tritt diese jedoch erst nach Jahren auf, handelt es sich dabei um eine schleichende Infektion, die auch Low-Grade-Infektion genannt wird.
Was kann sich lockern?
Generell können sich der Hüftschaft, die Hüftpfanne oder beide Anteile lockern, die dann eine Wechseloperation erfordern. Abhängig von der Größe des Knochendefektes sind entweder herkömmliche Endoprothesen oder spezielle Implantate notwendig, um die Wechseloperation erfolgreich durchzuführen.
Hierbei handelt es sich im Hüftpfannenbereich um klassische Hüftpfannenkomponenten, die sich entweder im Beckenknochen einpressen (Pressfit-Pfannen), in den Beckenknochen eingeschraubt werden (Schraubpfannen) oder einzementiert werden. Bei größeren Defekten wird gewöhnlich der Knochendefekt mittels Knochenersatzmaterialien oder Fremdknochen aufgefüllt und eine Revisionspfanne mit der Möglichkeit einer Schraubenbefestigung gewählt.
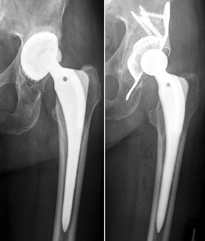
Abb. 1: Aseptische Pfannenlockerung, die mittels Pfannenaufbau mit Fremdknochen und Implantation einer Revisionspfanne versorgt wurde.
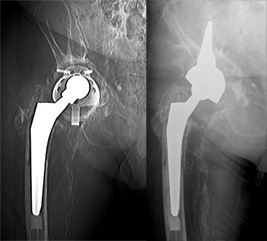
Abb. 2: Komplexe Revision einer mehrfach voroperierten Pfannenfraktur mit verkippter und gelockerter Revisionspfanne. Wechsel in einen modularen Beckenteilersatz (Lumic, Fa. Implantcast).
Im Schaftbereiche werden überwiegend bei kleineren Defekten Standard-Gradschäfte genutzt und nur bei größeren Defekten Revisionssysteme mit längen Schäften und der Möglichkeit einer Schraubenverankerung gewählt, wenn diese den proximalen Anteil des Femurs betreffen.

Abb. 3: Frühzeitige aseptische Lockerung einer Kurzschaftprothese nach einer Standzeit von 4,5 Jahren, die in eine Standard-Gradschaftprothese gewechselt werden konnte.
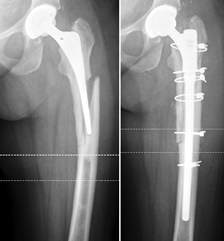
Abb. 4: Wechsel eines Hüftprothesen-Schaftes bei einer periprothetischen Fraktur aufgrund einer Lockerung des Schaftes.
Was passiert in Fällen bakterieller Infektion?
In Fällen einer septischen Lockerung durch eine bakterielle Infektion sollte eine zwei-zeitiger Wechsel durchgeführt werden, bei dem bis zur Ausheilung des Defektes ein Platzhalter aus Kochenzement mit Antibiotikum eingebracht wird, so dass nach 6-8 Wochen unter Antibiotikatherapie der Wiedereinbau einer Hüftendoprothese erfolgreich gelingen kann.
Wie sieht die Diagnostik hierzu aus?
Zur Diagnostik wird neben den herkömmlichen radiologischen Untersuchungen (konventionelle Röntgenaufnahmen) in vielen Fällen eine 3-Phasen-Skelettsztintigraphie durchgeführt. Sollte der Verdacht auf eine septischen Lockerung bestehen, sollte zur weiteren Diagnostik eine Entzündungs-Szintigraphie (Leukozyten-Szintigraphie) in Kombination mit einer Punktion des Gelenkes besprochen werden. Zusätzlich bietet sich heutzutage noch das sogenannte SPECT-CT an, um eine hochspezialisiert Analyse der Prothesenschmerzen zu ermöglichen.
Wie sieht die Mobilisation aus?
Abhängig von der Größe des Defektes und den gewechselten Komponenten folgt in vielen Fällen eine frühfunktionelle Mobilisation unter Vollbelastung. Bei größeren Defekten oder leicht herabgesetzter Knochenqualität sollte in einigen Fällen für 6 Wochen eine Teilbelastung durchgeführt werden.